
Брадикардия у новорожденных детей
Импакт-фактор 3,98
Опубликовано в Q3 онлайн-журнале
Аннотация
Неонатальная брадикардия у бодрствующего ребенка с частотой менее 90 ударов в минуту (2-й перцентиль) может возникнуть как реакция на широкий спектр нормальных физиологических, а также аномальных патологических состояний. Среди заболеваний проводящей системы сердца наиболее важным является врожденная полная АВ-блокада (ВпАБ) (1). ВпАБ может присутствовать в структурно здоровом сердце с аутоиммунными антителами матери (изолированный) или сочетаться с врожденным пороком сердца (комплексный).
Значительная брадикардия у новорожденных может отражаться либо в водянке, вызванной сердечной недостаточностью плода, либо в признаках низкого сердечного выброса или сердечной недостаточности в течение нескольких часов или дней после рождения (2). Однодневный новорожденный мужского пола поступил в наше отделение интенсивной терапии новорожденных из-за тяжелой брадикардии и респираторного дистресс-синдрома. Он родился путем кесарева сечения, на 36. неделе беременности из-за брадиаритмии плода.
По имеющимся данным, мать во время беременности периодически принимала антидепрессанты. При поступлении новорождённый был в сознании, но имел брадикардию (частота пульса 50–76 ударов в минуту) и респираторную недостаточность. Кислотно-основной статус: неисправленный метаболический ацидоз с гипоксемией. Маркеры воспаления и все бактериальные культуры были отрицательными. На электрокардиограмме (ЭКГ) выявлена синусовая брадикардия с частотой сердечных сокращений около 75 ударов в минуту, АВ-блокада второй степени (рис. 1).
Срочная эхокардиограмма показала открытое овальное окно. Учитывая отсутствие признаков срочной имплантации кардиостимулятора, продолжалось кардиологическое наблюдение (суточное холтер-мониторирование и эхокардиограмма). В течение первой недели пребывания в отделении интенсивной терапии сохранялась дыхательная нестабильность и выраженная брадикардия, а на третьей неделе наступила клиническая стабилизация.
При первом суточном холтер-мониторировании регистрировался нормальный синусовый ритм (144 удара в минуту), многочисленные наджелудочковые экстрасистолы (ЖЭ) - изолированные, аберрантно проводимые и непроведенные (рис. 2). В ходе дальнейшего наблюдения был сделан вывод, что брадиаритмия возникла вследствие множества непроведенных наджелудочковых экстрасистол. Этот вывод был подтвержден контрольным суточным холтер-мониторированием через шесть недель, в ходе которого доминировал синусовый ритм при редком и изолированном ЖЭ, благодаря чему необходимость в имплантации кардиостимулятора несомненно отпадала (рис. 3).
Брадиаритмия плода в перинатальном периоде может стать причиной необоснованных экстренных родов без предварительной оценки ВпАБ или какой-либо другой доброкачественной причины замедления сердечного ритма. Суточное холтер-мониторирование имеет решающее значение для точной диагностики и оценки состояния, а также для выбора оптимального времени и метода лечения нарушений сердечного ритма.
Введение
Брадикардия у новорожденного определяется как частота сердечных сокращений ниже 2-го процентиля относительно возраста, что соответствует 91 удару в минуту в течение первой недели и 107 ударов в минуту в течение первого месяца жизни ребенка (исх. 3, 4). Клинически значимых различий между полами в частоте сердечных сокращений в неонатальном возрасте нет; однако частота сердечных сокращений во время отдыха и сна ниже, чем во время бодрствования, особенно во время плача (5).
Таблица 1. Нормальная частота сердечных сокращений новорожденных
| Возрастная группа | Частота сердечных сокращений (уд. мин -1) |
|---|---|
| 0–1 день | 93–154 (123) |
| 1–3 дня | 91–159 (123) |
| 3–7 дней | 90–166 (129) |
| 7–30 дней | 107–182 (149) |
Из исх. [3,4].
2–98-й процентиль (среднее значение)
Брадиаритмия у детей может возникнуть как реакция на широкий спектр нормальных физиологических, а также аномальных патологических состояний. Временная брадикардия имеется у 20-90% здоровых новорожденных и чаще всего является следствием тяжелых родов, вследствие гипоксии плода. Также возможными причинами являются переохлаждение, гипогликемия, ацидоз, электролитные нарушения, повышение тонуса вагуса во время кормления, сон, дефекация, повышение внутричерепного давления (6, 7).
ВпАБ является самым важным среди заболеваний проводящей системы сердца и встречается у одного на 14 000–20 000 живорождений (1). ВпАБ может сочетаться со структурно здоровым сердцем, вызван аутоиммунными антителами матери (изолированный), или с врожденным пороком сердца (комплексный), обусловленным структурными повреждениями проводящей системы сердца.
Временная брадикардия у бессимптомного здорового новорожденного спонтанно регрессирует в течение 48-72 часов; с другой стороны, тяжелая и стойкая брадикардия может отражаться в водянке вследствие сердечной недостаточности плода или признаках низкого сердечного выброса (раздражительность или вялость, похолодание конечностей, мраморность кожи или цианоз) или сердечной недостаточности (кардиомегалия, тахипноэ) в течение нескольких часов–дней после рождения (2).
Однако, у новорожденных чаще всего заболевание протекает бессимптомно. Типичной находкой на ЭКГ у новорожденного с АВ-диссоциацией и брадикардией является регулярный узловой ритм с частотой 60-80 ударов в минуту. Связь между изолированной неонатальной АВ-блокадой и заболеванием соединительной ткани у матери хорошо известна и объясняется наличием у матерей антител против Ro/SSA и La-SSB. Почти у каждой матери больного ребенка есть циркулирующие антитела. Однако только у 2–5% женщин с известными антителами родится первый ребенок с АВ-блокадой (8).
Смертность пациентов с неонатальной АВ-блокадой все еще высока, особенно в течение первых 3 месяцев жизни (9). Приобретенная полная АВ-блокада у новорожденных встречается редко. Оно преимущественно инфекционное (вирусный миокардит, ВИЧ-инфекция) или может быть связано с опухолями (10). Новорожденным и младенцам с АВ-блокадой второй или третьей степени необходимо полное педиатрическое кардиологическое обследование, включая эхокардиограмму (4).
Отчет о случае
Однодневный новорожденный мужского пола поступил в наше отделение интенсивной терапии новорожденных из-за тяжелой брадикардии и респираторного дистресс-синдрома. Он родился путем кесарева сечения на сроке 36 недель беременности из-за брадиаритмии плода, вес при рождении 2630г, оценка по шкале Апгар 8/9.
По анамнестическим данным можно сделать вывод, что во время беременности мать периодически принимала антидепрессанты. История семьи была не примечательна. В день поступления пациент впервые был осмотрен в больнице общего профиля и из-за стойкой брадикардии был направлен в третичный неонатальный центр. При поступлении он был в сознании, но отечен, имел респираторный дистресс, частота дыхания 85 в минуту и подреберные втяжения. Пульс составлял 50-76 ударов в минуту, артериальное давление было нормальным (55/34/43 мм рт. ст.). Пульсоксиметрия конечностей составила около 97%. При обследовании сердца выявлена брадикардия без каких-либо сердечных шумов.
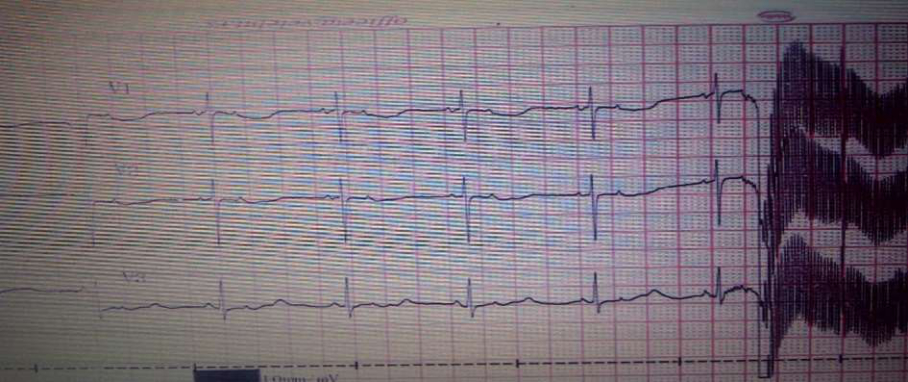
Рис. 1 - Электрокардиограмма: Блокированная предсердная бигеминия, имитирующая синусовую брадикардию и АВ-блокаду второй степени
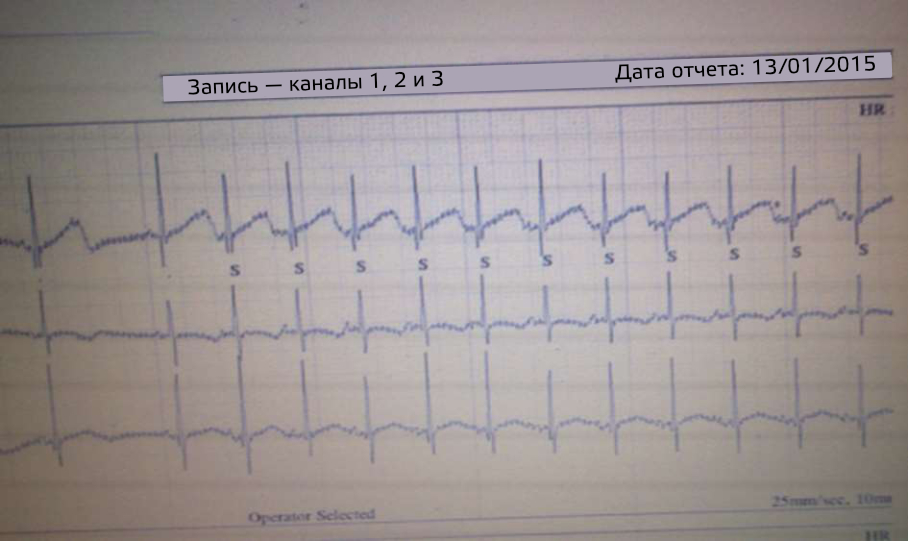
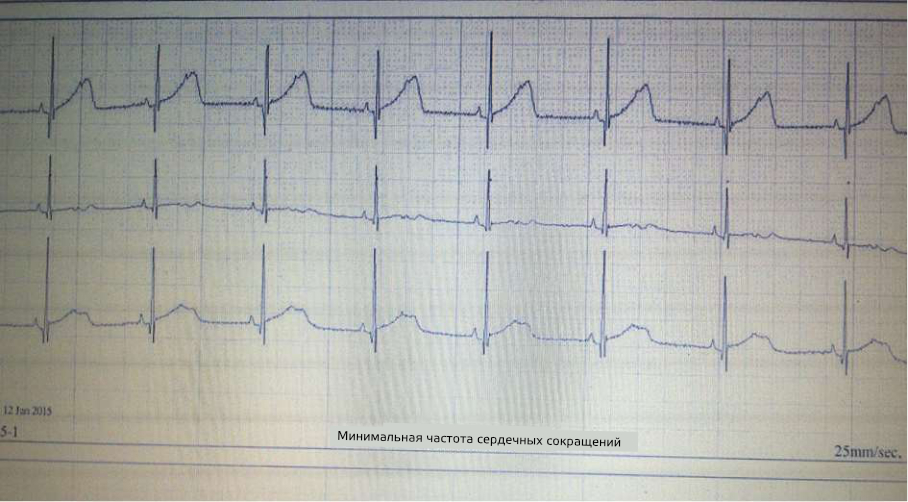
Рис. 2 - Суточное холтер-мониторирование: блокада предсердной бигеминии
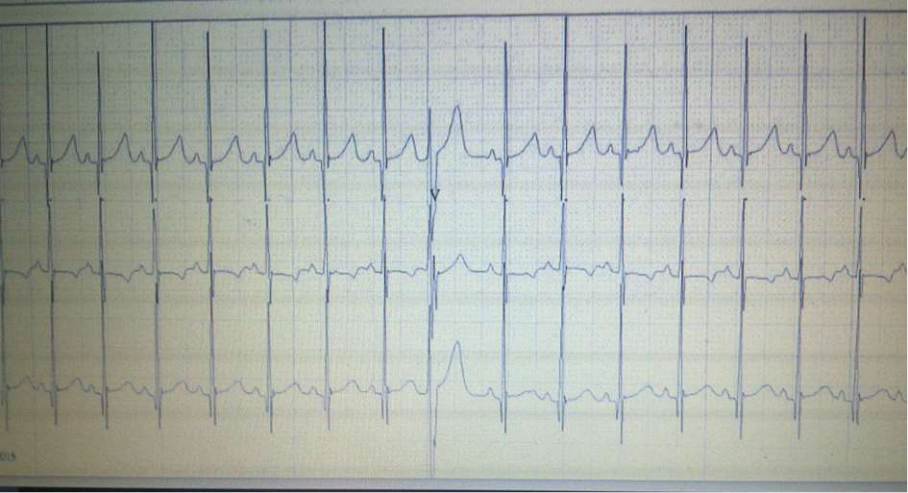
Рис. 3 - Суточное холтер-мониторирование: синусовый ритм; Аберрантный ЖЭ
Другое физическое обследование не выявило существенных отклонений. Исходные лабораторные данные были следующими: гемоглобин 193 г/л, количество лейкоцитов 16 000/мм3, нейтрофилов 11,26 (70%) и лимфоцитов 3,16 (19,6%), количество тромбоцитов 208 000/мм3. Кислотно-основной статус: некорригированный метаболический ацидоз с гипоксемией (рН 7,25, КЭ -1,55 ммоль/л, рСО2 8,51 кПа, рО2 5,61 кПа, НСО3 27,3 ммоль/л, sO2 82,1%). Другие показатели крови были без существенных отклонений. Маркеры воспаления были отрицательными: С-реактивный белок 0,5 мг/л, прокальцитонин 0,11 нг/мл. Все бактериальные культуры были отрицательными. Отчет о вирусных анализах на заболевания TORCH был отрицательным.
Первоначальная рентгенография грудной клетки выявила увеличение легочных сосудов. УЗИ центральной нервной системы не выявило существенных отклонений. На ЭКГ выявлена синусовая брадикардия с частотой сердечных сокращений около 75 ударов в минуту, с АВ-блокадой второй степени и несколько удлиненным интервалом QT (QTc 467 мс) (рис.1). Срочная эхокардиограмма показала структурно нормальное сердце с открытым овальным окном.
В связи с сохранением брадикардии проводилось суточное холтер-мониторирование, на котором зарегистрирован нормальный синусовый ритм 144 уд/мин и множество изолированных, аберрантно проведенных и непроведенных ЖЭ (рис. 2). В течение первой недели пребывания в отделении интенсивной терапии новорожденных сохранялась дыхательная нестабильность, а также выраженная сердечная брадикардия, а на третьей неделе наступила клиническая стабилизация.
В ходе дальнейшего наблюдения был сделан вывод, что брадиаритмия возникла вследствие множества непроведенных наджелудочковых экстрасистол (ЖЭ). Этот вывод был подтвержден контрольным суточным холтер-мониторированием через шесть недель, в ходе которого доминировал синусовый ритм при редком и изолированном ЖЭ (рис. 3), благодаря чему необходимость в имплантации кардиостимулятора несомненно отпадала (рис. 3).
Дискуссия
В нашем медицинском учреждении, каждого живорожденного ребенка с брадикардией сначала наблюдает команда неонатального переходного периода в течение первых двух дней после рождения, когда исследуют возможные причины брадикардии, проводят запись ЭКГ, ждут результатов анализов и, при необходимости проводятся консультации различных медицинских специалистов.
Если ЭКГ отклоняется от нормы, или при обследовании сердечно-сосудистой системы обнаружены какие-либо отклонения, или если ребенок плохо себя чувствует, необходимо провести срочную консультацию с дежурной командой педиатрических кардиологов для проведения срочного обследования, включая эхокардиографию. Если полученные результаты в норме и нормализовался пульс, новорожденного выписывают из клиники. Если брадикардия сохраняется и через 48-72 ч, новорожденного госпитализируют в неонатальную клинику для проведения срочного суточного холтер-мониторирования (рис. 4).
Причиной брадикардии в данном случае была непроведенная предсердная бигеминия, что привело к ложной АВ-блокаде 2:1. Относительно длительные периоды блокады предсердной бигеминии могут симулировать синусовую брадикардию. Это различие важно, поскольку блокированная предсердная бигеминия чаще всего является доброкачественной, тогда как тяжелая синусовая брадикардия может сопровождать системное заболевание (11).
Брадиаритмия плода в перинатальном периоде может стать причиной необоснованного экстренного родоразрешения без предварительной оценки ВпАБ или оценки какой-либо другой, доброкачественной причины замедления сердечного ритма. Круглосуточное холтер-мониторирование имеет решающее значение для точной диагностики и оценки состояния, а также для выбора оптимального времени и метода лечения нарушений сердечного ритма.
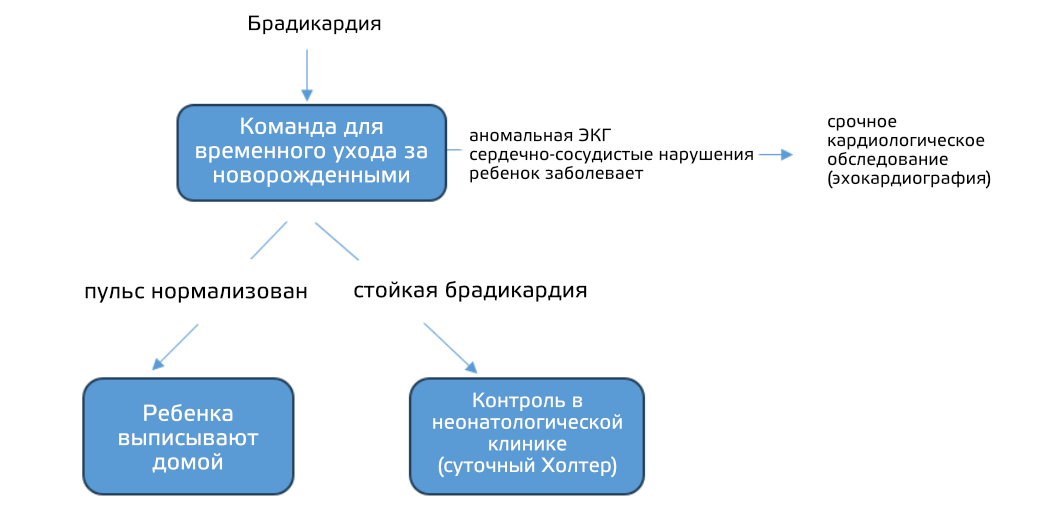
Рис. 4 - Алгоритм наблюдения неонатальной брадикардии в клинике
Ссылки
- Michealsson M et al. Congenital complete heart block: An international study of the natural history. Cardiovasc Clin. 1972;4:85–101.
- Veille JC, Covitz W. Fetal cardiovascular hemodynamics in the presence of complete atrioventricular block. Am J Obstet Gynecol. 1994;170:1258–62.
- Davignon et al. Normal ECG standards for infants and children. Pediatr Cardiol 1979; 1: 123–52.
- Schwartz PJ et al. Guidelines for the interpretation of the neonatal electrocardiogram, A Task Force of the European Society of Cardiology. Eur Heart J 2002; 23: 1329–44.
- Michelle S. et al. Neonatal Bradycardia. Progress in Pediatric Cardiology, Elsevier, 11 Ž2000. 19.24.
- Doniger SJ, Sharieff GQ. Pediatric dysrhythmias. Pediatr Clin North Am. 2006;53:85–105.
- Jaeggi E, Öhman A. Fetal and neonatal arrhythmias. Clin Perinatol. 2016;43:99–112.
- Brucato A, Frassi M, Franceschini F et al. Risk of congenital complete heart block in newborns of mothers with anti-Ro/ SSA antibodies detected by counterimmunoelectrophoresis: a prospective study of 100 women. Arthritis Rheum 2001; 44:1832–5.
- Buyon JP, Hiebert R, Copel J et al. Autoimmune-associated congenital heart block: long-term outcome of children and immunogenetic study. J Am Coll Cardiol 1998; 31: 1658–66.
- Wang, JN., Tsai, YC., Lee, WL. et al. Complete Atrioventricular Block Following Myocarditis in Children . Pediatr Cardiol 23, 518–521 (2002).
- Wren C. Cardiac arrhythmias in the fetus and newborn. Semin Fetal Neonatal Med. 2006;11:182–190.
© др Драшко Никчевич (2023). Брадикардия у новорожденных детей. MAR Pediatrics, 04 (09).
Данная статья с открытым доступом, распределенная по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распределение и воспроизведение на любом носителе, при условии надлежащего цитирования оригинальной статьи.
